Bericht zur Erfassung der Alleingeburten bis einschließlich 2020 als PDF:
Wie viele Alleingeburten gibt es eigentlich? Gibt es so etwas wie einen Trend? Wie sicher ist diese Geburtsoption?
1. Zweck der Erfassung
Der Hauptzweck dieser Erfassung ging der Kernfrage nach: Wie viele Alleingeburten gibt es eigentlich in Deutschland? Zudem sollte herausgearbeitet werden, ob es sich bei der Alleingeburt um einen wachsenden Trend handeln könnte.
Die Erfassung war ursprünglich auf den Raum Deutschland, Österreich und Schweiz ausgerichtet. Da sich im Verlaufe des Erfassung auch Meldungen einiger deutschsprachiger Frauen ergaben, die sich zum Zeitpunkt der Geburt im Ausland aufhielten, wurden auch diese erfasst.
Mit der Erfassung des eigentlichen Aufkommens wurden zusätzliche Informationen freiwillig mitgeteilt, z.B. ob die Mutter Erstgebärende oder eine Alleingeburt-Wiederholerin war. Ebenso die Informationen, in welcher Geburtslage das Kind zur Welt kam; ob die Mutter sogenannte „Risikofaktoren“ begleiteten, wie zum Beispiel eine Geburt nach vorangegangenem Kaiserschnitt (VBAC) oder einer begleitenden mütterlichen Erkrankung, die eine außerklinische Geburt im Regelfall ausschließen, aber trotzdem von den Müttern selbst verantwortet wurden.
Die insgesamt gesammelten Informationen lassen nun zusätzlich weitere Rückschlüsse über die Handlungsbereitschaft bei Komplikationen zu und können helfen, eine mögliche Aussage über die Sicherheit von Alleingeburten zu treffen.
2. Vollständigkeit
Bisher wurden Alleingeburten von keiner Institution erfasst und daher konnten weder Aussagen über eine Zunahme von Alleingeburten, noch etwas über deren Sicherheit getroffen werden.
Das Statistische Bundesamt (www.destatis.de) erfasst die Gesamtzahl der über die Standesämter gemeldeten Geburten innerhalb Deutschlands. Außerklinische Geburten mit Hinzuziehung einer Hebamme werden durch die Gesellschaft für Qualität in der außerklinischen Geburtshilfe e.V. (www.quag.de) erfasst. Für Frauen, die ohne jegliche Form offizieller Geburtshilfe ihre Kinder gebären, fehlte bisher ein Werkzeug um diese zu erfassen. Diesem Umstand soll mit Hilfe vorliegender kumulativer Erfassung Abhilfe geleistet werden.
Eine lückenlose Erfassung von allen widerfahrenen Alleingeburten ist jedoch nicht möglich. Daher erhebt die vorliegende Erfassung keinen Anspruch auf Vollständigkeit.
3. Definitionen
3.1 Definition „Alleingeburt“
Eine Alleingeburt ist eine Geburt, die ohne Hinzuziehung einer Hebamme oder eines Arztes durchgeführt wird. Die gebärende Mutter muss dazu nicht zwangsläufig ganz allein sein. Es können ihr Lebenspartner/Lebenspartnerin, bereits vorhandene Kinder, nahe Angehörige, Freundinnen oder eine freie Doula anwesend sein. Eine Alleingeburt definiert sich also nicht über das Alleinsein, sondern über die Abwesenheit einer „Fachperson“, die für die Begleitung von Geburten ausgebildet, staatlich zugelassen und versichert ist.
Maßgeblich wurde die Geburt des Kindes betrachtet und als Alleingeburt gezählt. In wenigen Fällen, vorwiegend bei ungeplanten Alleingeburten, war eine Hebamme zur Geburt der Plazenta anwesend.
3.2 Definition „geplante und ungeplante Alleingeburt“
In der vorliegenden Erfassung werden geplante und ungeplante Alleingeburten unterschieden. Ungeplante Alleingeburten waren entweder im Krankenhaus, im Geburtshaus oder als Hausgeburt mit Hebamme geplant, endeten jedoch als Geburt ohne Anwesenheit einer Fachperson. Dies geschah, wenn die Gebärende unter der Geburt spontan und intuitiv entschied, die Hausgeburtshebamme nicht bzw. zu spät zu rufen oder die Hebamme aus unvorhergesehenen Gründen zu spät eintraf. Geburten, die auf dem Weg in das gewählte Geburtshaus bzw. Krankenhaus stattfanden, sogenannte „birth before arrival“ (BBA) wurden ebenfalls als ungeplante Alleingeburt gewertet.
3.3 Definition „abgebrochene Alleingeburt“
Erfasst wurden, soweit bekannt, auch geplante Alleingeburten, die während des Geburtsgeschehens abgebrochen wurden. Diese Geburten wurden entweder als Hausgeburt mit Hebamme fortgesetzt oder nach Verlegung ins Krankenhaus in diesem beendet.
4. Woher kommen die Daten?
Mehrere Quellen dienten vorliegender Erfassung als Grundlage.
Ein Teil der Daten ist öffentlich zugänglich und für jedermann recherchierbar. Es handelt sich um Geburtsberichte auf Webseiten und sogenannten Blogs, bzw. Video-Dokumentationen.
Teilöffentliche Geburtsberichte finden sich vorwiegend in Social-Media-Kanälen, wie beispielsweise Facebook. In insgesamt sieben geschlossenen Facebook-Gruppen kann man als registriertes Mitglied diese Geburtsmeldungen nachlesen. Ebenso hat sich Instagram als Kanal für Mütter herauskristallisiert, um sich dort mit Fotos und Daten zum Erleben einer Geburt ohne Geburtshilfe unter dem Hashtag Alleingeburt (#Alleingeburt) zu äußern.
Nichtöffentliche Geburtsmeldungen können nicht nachrecherchiert werden, da es sich um persönliche Mitteilungen an mich als die Herausgeberin handelt. Der Vorteil dieser persönlichen Meldungen war die Bereitschaft der Frauen, mir anhand eines Fragebogens nähere Auskünfte zu geben, um diese entsprechend auszuwerten. Die persönliche Geburtsmeldung wurde überwiegend von Frauen genutzt, denen eine Erfassung wichtig erschien, sie jedoch aus verschiedenen Gründen nicht bereit waren, ihre Informationen im Internet zu verbreiten. Insbesondere die Alleingeburten, die abgebrochen wurden oder bei denen es zu Komplikationen kam, genießen den Schutz der persönlichen Besprechung des jeweiligen Falles.
Um den Lesefluss dieses Berichtes beizubehalten sind sämtliche verfügbare Quellen als Nachweise im Quellenverzeichnis aufgeführt.
5. Datenerhebungszeitraum
Die gesammelten Geburten wurden aktiv und fortlaufend seit August 2014 – just in time – erfasst. Darüber hinaus wurden Geburten vor August 2014 recherchierend erkundet (letzte Internetrecherche 31.12.2020) und durch aktives Zuarbeiten von in der Alleingeburt-Szene aktiven Frauen, Doulen und Hebammen übermittelt.
6. Auswertung
6.1 Alleingeburten pro Jahr
Die Summe der insgesamt erfassten Alleingeburten beträgt 1049 und verteilt sich auf die Jahre 1990, 1991, 1997 und 2002 bis 2020.

6.2 Alleingeburten deutschsprachiger Mütter in der Länderübersicht
Der überwiegende Teil vorliegender Alleingeburten, mit einer Anzahl von 888, fanden in Deutschland statt. Die unmittelbaren Nachbarländer Schweiz und Österreich sind mit 41 bzw. 38 Alleingeburten vertreten.
Im übrigen Ausland wurden weitere 82 Geburten durch deutschsprachige Mütter bewerkstelligt, welche sich zum Zeitpunkt der Geburt in den folgenden Ländern aufhielten. Darunter Schweden mit 10 Geburten, Frankreich (7), Italien (5), Marokko (5), Spanien/Spanische Inseln (5), Thailand (4), Guatemala (3), Hawaii (3), England (3), Portugal (3), Türkei (3), USA (3), Costa Rica (2), Neuseeland (2), Paraguay (2), Slowenien (2), Tunesien (2) sowie Ägypten, Argentinien, Belgien, Brasilien, Dänemark, Dominikanische Republik, Griechenland/Zypern, Indien, Kanada, Kolumbien, Malaysia, Mexiko, Namibia, Panama, Peru, Rumänien, Südafrika und Trinidad mit jeweils einer erfassten Alleingeburt.

6.3 Verhältnis ungeplanter zu bewusst geplanter Alleingeburten
Der Anteil bewusst geplanter Alleingeburten liegt bei 802.
Weiteren erfassten 245 Geburten lag ein anderer Plan zugrunde, so dass diese als „ungeplante Alleingeburt“ erfasst wurden. Die Pläne waren im Einzelnen:
- im Geburtshaus geplante Geburt: 17
- mit Hebamme geplante Hausgeburt: 117
- im Krankenhaus geplante Geburt: 111
- unbekannter Plan: 2

Die Betrachtung des Verhältnisses geplanter zu ungeplanter Alleingeburten ist vor allem im Hinblick auf die Verlegungsrate interessant.
Der Situation geschuldet ergibt sich demnach bei ungeplanten Alleingeburten keine Verlegungsrate unter der Geburt, da diese Geburten häufig zu den „birth before arrivals“ (BBA) zählen, wenn sich die Gebärende noch auf dem Weg zum geplanten Geburtsort befindet bzw. bei Hausgeburten, die Hebamme zu spät gerufen wird oder aus anderen Gründen zu spät eintrifft.
Geplante Alleingeburten haben dagegen eine Verlegungsrate in die Klinik von 4% unter der Geburt bzw. 5% nach der Geburt. Die Verlegungsrate unterscheidet sich noch einmal von der eigentlichen Abbruchrate. (siehe Punkt 6.6 und 6.7)
6.4 Voraussetzungen der Mutter
6.4.1 Alter der Gebärenden
Die jüngste erfasste Alleingebärende war zum Zeitpunkt der Geburt 17 Jahre jung, wohingegen die Älteste zum Zeitpunkt der Geburt bereits 46 Jahre alt war.
Per medizinischer Definition als „Spätgebärende“ klassifizierte Mütter, treten in der Erfassung 32 mal in Erscheinung. Drei Prozent der Alleingebärenden sind somit über 35 Jahre alt.
6.4.2 Alleingeburt als Erstgebärende
Insgesamt 131 Frauen brachten ihr erstes Kind mittels Alleingeburt zur Welt.
Der deutlich überwiegendere Teil mit 894 der erfassten Geburten geht auf Mütter zurück, welche bereits auf mindestens eine Geburtserfahrung zurückgreifen konnten.
Bei weiteren 24 Frauen war der Status einer Erstgebärenden nicht bekannt.

6.4.3 Alleingeburt beim wievielten Kind? (Geburtenrang)
Um herauszuarbeiten, beim wievielten Kind sich eine Frau für eine Alleingeburt entschied, konnten 862 Datensätze ausgewertet werden. Bei 187 Geburten war die Anzahl der vorherigen Kinder nicht bekannt.

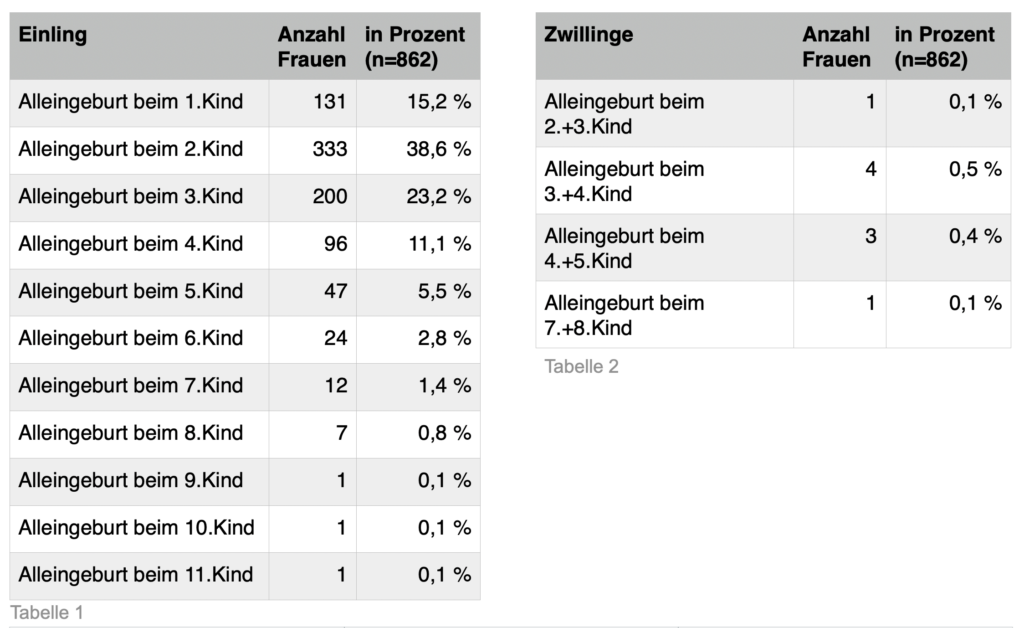
6.4.4 Erstmalige bzw. wiederholte Alleingeburtserfahrung
In der Erfassung finden sich insgesamt 145 Frauen, welche, überzeugt von der Alleingeburt, diese Gebärform für weitere folgende Kinder erneut wählten. Diese Frauen können auch als „Alleingeburt-Wiederholerin“ bezeichnet werden. Für 892 Geburten war es somit eine erstmalige Erfahrung. Bei weiteren erfassten 10 Geburten war der Status einer Wiederholerin nicht bekannt.

6.4.5 Anamnestische Befunde/Mütterliche „Risikofaktoren“
Seit 2008 vom Spitzenverband der Krankenkassen die Ausschlusskriterien für Geburten im häuslichen Umfeld neu festgelegt wurden, hat sich die freie Wahl des Geburtsortes enorm eingeschränkt. Um sich den Traum einer selbstbestimmten Hausgeburt zu erfüllen, oder es zumindest probiert zu haben, entschlossen sich insgesamt 37 Mütter trotz Risiken in ihrer Anamnese eine Alleingeburt zu planen und zu beginnen. Vier Frauen mussten ihr Vorhaben abbrechen, 33 Frauen haben ihren Plan erfolgreich umgesetzt.

Eine Mutter findet sich mit den Diagnosen Z.n. Uterusruptur und Z.n. Re-Sectio in zwei der Tabellenzeilen wieder, sie wurde nach Abbruch der Alleingeburt in die Klinik verlegt, die Geburt per erneutem Kaiserschnitt beendet. Zwei abgebrochene Alleingeburten mit anamnestischen Risiko mütterlicherseits wurden nach Verlegung in eine Klinik vaginal-operativ beendet, eine weitere als Hausgeburt mit Hebamme beendet.

6.4.6 Alleingeburt bei Zustand nach Kaiserschnitt (VBAC)
Mit einem „Zustand nach Kaiserschnitt“ in der Anamnese der Frau finden sich in der Erfassung insgesamt 62 Alleingeburten. 52 wurden als geplante Alleingeburt angestrebt, 10 fanden ungeplant statt.
Unter ihnen dreizehn Frauen, welche sogar die Erfahrung eines zweifachen Kaiserschnitts (Re-Sectio) mit sich trugen und die Option Alleingeburt wählten. Da es auch hier Alleingeburt-Wiederholerinnen gab, gehen insgesamt 15 Alleingeburten auf 13 Frauen mit Zustand nach zwei Kaiserschnitten zurück.
Drei Frauen gebaren ihr Kind mittels geplanter Alleingeburt trotz Zustand nach Kaiserschnitt und einer bekannten Beckenendlage.
Von den zehn ungeplanten VBAC-Alleingeburten, waren sieben als Hausgeburt mit Hebamme, zwei im Geburtshaus und eine im Krankenhaus geplant und wurden jedoch allein bewältigt.
937 Geburten gehen auf Mütter zurück, welche sich nicht durch einen vorherigen Schnitt beeinträchtigt sehen mussten.
Von weiteren 50 Frauen ist der Zustand nicht bekannt.

Sechs Mütter mit Zustand nach Kaiserschnitt konnten ihr geplantes Vorhaben einer Alleingeburt nicht vollziehen. Sie brachen unter der Geburt ihr Vorhaben ab und beendeten die Geburt nach Verlegung ins Krankenhaus. Drei bekamen dort erneut einen Kaiserschnitt, drei wurden als Vaginalgeburt beendet. (Siehe Abbruch-Rate Punkt 6.6)
6.5 Geburtslage
In der Erfassung wurden 1040 Kinder (Einlinge) aufgenommen und nach ihrer Geburtslage eingeteilt. Abzüglich sechs Kinder, deren Geburtslage unbekannt war, kamen 1018 Kinder in Schädellage und 15 in einer Beckenendlage zur Welt. Eine geplante, aber abgebrochene Alleingeburt, wurde als Querlage beschrieben.
Von in Schädellage geborenen Kindern wurden 95,8% in der vorderen Hinterhauptslage (VHHL), 1,9 % in der hinteren Hinterhauptslage (HHHL, umgangssprachlich „Sternengucker“) und 0,1% in Gesichtslage geboren. Ankommend in intakter Fruchtblase (umgangssprachl. „Glückshaube“) erblickten 22 Kinder das Licht der Welt. Elf Kinder erschwerten sich die Geburt mit einer Hand am Kopf und ein Kind hielt sich sogar beide Hände vor das Gesicht. Das Gefühl bzw. die Intuition der Mütter, dass unter der Geburt etwas nicht so ganz passte, war in zwei Fällen auch ausschlaggebend, das geplante Vorhaben einer Alleingeburt abzubrechen. Die anschließend durch jeweils eine Hebamme begleiteten Hausgeburten zeigten dann die ungewöhnliche Geburtslage mit Hand am Kopf bzw. Händen vor dem Gesicht.
Aus der Beckenendlage wurden insgesamt 15 Kinder ohne Geburtshilfe geboren. 13 Babys kamen tatsächlich mit dem Po zuerst, zwei weitere mit den Füßen vorangehend.
In jeder Geburtslage (Schädellage, Beckenendlage und Querlage) wurde jeweils ein Kind tot geboren. (Siehe Punkt 6.8.2 Kindliche Sterblichkeit)

In der Gruppe der Alleingeburten mit Zwillingen kamen 9 Kinder in Schädellage und 5 in Beckenendlage zur Welt. Von zwei Zwillingsalleingeburten sind die Geburtslagen der Kinder nicht bekannt.

6.6 Abbruchrate von Alleingeburten
Von insgesamt 1049 erfassten Geburten wurden 1004 als solche durchgeführt und nur 45 Alleingeburten abgebrochen, indem eine fachliche Geburtshilfe angefordert und in Anspruch genommen wurde.
In der Summe aller erfasster Alleingeburten (n=1049) liegt somit eine Abbruchrate von 4,29% vor.

Bei geplanten Alleingeburten (n= 802) errechnet sich eine Abbruchrate von 5,61%.
Zehn abgebrochene Alleingeburten wurden nach nach Hinzuziehen einer Hebamme als Hausgeburt und weitere neun nach Verlegung in ein Krankenhaus als Vaginalgeburt ohne weitere Interventionen beendet.
Vaginal, aber mit Interventionen, wurden 17 Geburten nach Verlegung beendet. Acht Mütter erfuhren statt der geplanten Alleingeburt einen Kaiserschnitt.
6.6.1 Abbruchgründe bei Alleingeburten
Gründe für den Abbruch uns weiterer Verlauf als Hausgeburt in Begleitung mit Hebamme (9) bzw. Schamanin (1):
- Gebärende tastete selbst eine unvollständige Eröffnung bei Vorliegen einer Muttermundslippe, welche mit „Wegmassieren“ durch die hinzugezogene Hausgeburtshebamme behoben wurde.
- Gebärende mit Wahrnehmung einer Unstimmigkeit, welche sich erst nach der Kindsgeburt als Störung der Plazentaablösung zeigte und manuell durch die Hebamme behoben wurde.
- Erstgebärende benötigte Begleitung innerhalb der Übergangsphase, in welcher die hinzugezogene Schamanin half, mit der Gebärenden durch den Schmerz hindurch zu gehen.
- Erstgebärende nahm wahr, dass etwas suboptimal eingestellt war. Ihr Gespür, dass es ihrem Baby trotzdem gut ging, wurde nach Eintreffen der hinzugezogenen Hebamme durch Kontrolle der Herztöne bestätigt. Die Gebärende bat ihre Hebamme, die Fruchtblase zu sprengen. In der darauffolgenden Geburt zeigte sich, dass das Baby beide Hände vor dem Gesicht hatte.
- Erstgebärende nahm wahr, dass das Kind nicht gut eingestellt und nicht hinunter kommt. Nach Hinzuziehen der Hebamme, welche zu Positionswechsel anleitete und den Muttermund aufmassierte, konnte das Kind schließlich zu Hause geboren werden. Die Hebamme gab der Gebärenden auch das Gefühl, jetzt loslassen zu können, „da ja dann jemand da wäre, der reanimieren könnte“.
- Erstgebärende, mit Erschöpfung nach 30 Stunden Geburtsarbeit, entschied gemeinsam mit Partner, die Hebamme hinzu zu rufen. Diese kam, massierte eine Muttermundslippe weg, Kind drehte sich wieder aus dem Becken raus. Es folgte ein Einlauf, welcher die Fruchtblase zum Platzen brachte. Nach weiteren 40 Minuten brachte die Gebärende ihr Kind zur Welt.
- Erstgebärende tastete nach 16 Stunden Geburtsarbeit „Etwas“ vor dem kindlichen Kopf und glaubte, es wäre die Nabelschnur des Kindes. Daraufhin verständigte sie ihre Hebamme, welche das „Etwas“ als geschwollene Muttermundslippe identifizierte und wegmassierte. Nach insgesamt 23 Stunden Geburtsarbeit kam das Kind zu Hause zur Welt.
- Zweitgebärende mit Wahrnehmung einer Unstimmigkeit, welche sich im weiteren Verlauf als Geburt mit vorliegender Hand des Babys zeigte und durch die Hebamme begleitet wurde.
- Viertgebärende, bekam nach alleiniger Bewältigung der Eröffnungsphase plötzlich das Gefühl, die Hebamme dabei haben zu wollen. Diese kam und begleitete für ca. 20 Minuten die Pressphase. Gebärende bereute rückblickend das Rufen der Hebamme, da diese das Kind auffing, statt wie geplant der Vater des Kindes.
- Viertgebärende rief Hebamme „nur“ zur Beruhigung des Mannes. Keine Interventionen.
Grund für den Abbruch und weiterer Verlauf der Hausgeburt in Begleitung von Notärztin (1):
Fünftgebärende (und Spätgebärende) spürte, dass etwas nicht stimmt, nachdem der Kopf des Kindes geboren war. In Anwesenheit der hinzugerufenen Notärztin bringt sie trotzdem ihr Kind zu Hause zur Welt. Stille Geburt. Die spätere Obduktion des Kindes ergab einen Gendefekt, es war bereits im Bauch verstorben und wäre außerhalb des Mutterleibs nicht lebensfähig gewesen.
Gründe für den Abbruch und weiterer Verlauf als Vaginalgeburt im Krankenhaus ohne Interventionen (9):
- Erstgebärende mit Kind in Beckenendlage nahm nach 15 Stunden Geburtsarbeit intuitiv wahr, dass etwas nicht stimmt und bat ihren Mann den RTW zu rufen. Nach Verlegung ins Krankenhaus folgte die Entscheidung zum Kaiserschnitt. Eine Ärztin untersuchte sie kurz zuvor, offenbarte ihr, dass sie bereits vollständig eröffnet sei und fragte, ob sie nicht doch eine Spontangeburt versuchen möchte. Diese gelang erfolgreich ohne weitere Interventionen.
- Erstgebärende, nervös aufgrund der Überschreitung des Geburtstermins, entschied selbstbestimmt nach 10 Stunden Geburtsarbeit eine Verlegung ins Krankenhaus. Dort weitere 32 Stunden Geburtsarbeit, welche an ET+11 in einer schönen Wannengeburt endete.
- Erstgebärende, welcher Tage zuvor wegen Überschreitung des Geburtstermins mit Kaiserschnitt „gedroht“ wurde, leistete 24 Stunden Geburtsarbeit. Dann Verlegung ins Krankenhaus, dort eine Stunde später komplikationslose Spontangeburt an ET+21.
- Erstgebärende mit Erschöpfung nach 30 Stunden Geburtsarbeit, Spontangeburt nach Verlegung ins Krankenhaus.
- Zweitgebärende mit Zustand nach Kaiserschnitt, stellte fest, dass sie sich nicht traut zu pressen. Nach selbstbestimmter Verlegung ins Krankenhaus schnelle Spontangeburt.
- Zweitgebärende mit Erschöpfung nach 48 Stunden Geburtsarbeit, Schmerzen, sowie der Verunsicherung, warum die Fruchtblase nicht platzte, rief selbstbestimmt den RTW. Nach Verlegung und selbstgewählter Gebärposition setzten im Krankenhaus die Presswehen ein. Für die von der Mutter verlangten Schmerzmittel blieb gar keine Zeit mehr.
- Zweitgebärende, gehemmt in der Latenzphase durch die Ungeduld des Mannes aufgrund der Vorstellung, das zweite Kind käme schneller als das erste; gab nach 12 Stunden Geburtsarbeit dem Drängen des Mannes nach. Verlegung ins Krankenhaus, dort Muttermundöffnung bei 3cm. Nach weiteren 24 Stunden Geburtsarbeit trotz Erschöpfung Spontangeburt. Mutter hatte unterdessen mehrmals um einen Kaiserschnitt gebettelt, welcher nicht durchgeführt wurde, da es Mutter und Kind fortwährend gut ging.
- Drittgebärende, bereits voll eröffnet, Wellen mit starkem Druckgefühl. Dann wachte ihr Kleinkind auf (Störung im Gebärprozess?). Verunsichert aufgrund unregelmäßig werdender Wehentätigkeit bat sie ihren Mann den RTW zu rufen. Nach Verlegung ins Krankenhaus nach 30 Minuten Spontangeburt.
- Viertgebärende mit Blasensprung, müde und erschöpft vom 28-stündigen Wehenmarathon, spürte, dass ihr Kind nicht richtig ins Becken runterkam. Nach Verlegung ins Krankenhaus Spontangeburt in stehender Gebärposition.
Gründe für den Abbruch und weiterer Verlauf als Vaginalgeburt im Krankenhaus mit Interventionen (17):
- Erstgebärende, mit Terminüberschreitung, vollständig eröffnet, aber das Kind stellte sich nicht richtig ins Becken ein. Zustand der Erschöpfung führte zu selbstbestimmter Verlegung mit RTW ins KH. Dortige Interventionen: Wehentropf, Kristellern und Saugglocke. Geburt des Kindes an ET+16, Gewicht 3800g, Länge 56cm, Kopfumfang 37cm.
- Erstgebärende mit Erschöpfung nach 18 Stunden Geburtsarbeit, selbstbestimmte Verlegung ins KH. Dort angekommen war sie bereits 8 cm eröffnet. Mit Eröffnung der Fruchtblase, Zwang zur Rückenlage und angeleitetem Powerpressen erfolgte eine Vaginalgeburt. Das Neugeborene hatte einen Infekt, bekam Antibiotika und musste 5 Tage stationär bleiben.
- Erstgebärende, mit Wehentätigkeit über 3 Tage, fuhr selbstbestimmt ins KH um den Stand der Dinge abzuklären. Dort ließ man sie, mit der Begründung sie hätte nicht genügend Fruchtwasser, nicht mehr nach Hause gehen. Geburtseinleitung trotz regelmäßiger Wehentätigkeit führte zu einer sehr schmerzhaften vaginalen Geburt.
- Erstgebärende, mit Blasensprung, Kopf des Babys fest im Becken, 2,5 Stunden Wehen aller 2 Minuten. Bei Muttermundöffnung von 7-8 cm tastete die Gebärende eine Muttermundslippe und versuchte diese über 4 Stunden mit Wechsel von Wasser zu Land, verschiedener Gebärpositionen und Entspannung zu meistern. Anschließend selbstbestimmtes Rufen des RTW für eine Verlegung ins KH. Dort deuteten ihre Blutwerte auf eine Infektion hin. Die Gebärende erhielt Antibiotikum und für die Muttermundslippe Buscopan intravenös. Im weiteren Verlauf erhielt sie das Schmerzmittel „Meptid“ und eine Hebamme massierte mit Rescue-Creme die Muttermundslippe weg. Anschließend erfolgte die vaginale Geburt unter angeleitetem Pressen und manueller Führung des Kindes, welches nach Meptid-Gabe keine eigene Muskelspannung mehr hatte. ET-11, Geburtsgewicht 3170g.
- Erstgebärende empfand Eröffnungswehen über 5 Stunden im 4-Minuten-Takt als sehr schmerzhaft und rief ihre Hausgeburtshebamme hinzu, welche eigentlich erst nach der Geburt kommen sollte. Nach weiteren 7 Stunden Wehenarbeit im Beisein der Hebamme, Muttermundöffnung bei 2 cm, Wehenabstände 7-12 Minuten, beginnende Erschöpfung. Weitere 9 Stunden Wehenarbeit ohne Hebamme bis Wehen im Abstand von 4 Minuten kamen, dann kam die Hebamme erneut hinzu und stellte fest, dass der Muttermund 7 cm geöffnet sei aber das Köpfchen des Babys nicht im Becken eingestellt ist. Es folgte die Anweisung zum Hinlegen. Der Schleimpfropf löste sich nun und ein kleiner Schwall Fruchtwasser ergoss sich. Vermutung, dass ein hoher Blasensprung vorlag. Wenig später trat grünes Fruchtwasser zum Vorschein und die Gebärende hatte Schmerzen. Mit Hinzuziehen und Eintreffen einer zweiten Hebamme folgte die fremdbestimmte Entscheidung zur Verlegung der Gebärenden ins KH. Dort gelingt nach Ultraschall, Wehentropf und Blasensprengung eine Vaginalgeburt bei Erschöpfung der Mutter nach insgesamt 28 Stunden Geburtsarbeit. (ET+7) Ein hoher Blutverlust (300 ml je 5 min) (insgesamt 2 Liter in 20 min) erforderte eine sofortige Not-OP bei festgewachsener Plazenta. Eine Woche nach der Geburt platzte eine Arterie in der Gebärmutter, Mutter verlor 4 Liter Blut, Koma, Intensivstation.
- Erstgebärende, mit Unsicherheit, veranlasste selbstbestimmt ihre Verlegung ins KH. Dort erfolgte eine Vaginalgeburt mit Interventionen aber ohne Geburtsverletzungen. (Art der Interventionen nicht bekannt.)
- Erstgebärende, mit erträglichen Wehen über 3 Tage hinweg, stellte fest, dass sich nichts weiter tat und veranlasste selbstbestimmt eine Verlegung ins KH aufgrund der Erschöpfung. Dortiger Befund der Muttermundöffnung bei 8 cm. Da die Geburt weiter stagnierte, Entscheidung für PDA und Wehentropf. Danach Vaginalgeburt mit Dammriss 2.Grades und Labienriss, welche anschließend genäht wurden. Auffällig war eine sehr kurze Nabelschnur und das Baby hatte eine Hand vorm Gesicht.
- Erstgebärende, mit Unsicherheit über den Fortschritt der Geburt, suchte in einer Geburt-Chatgruppe nach Hilfestellung. Eine Hebamme in ihrer Gegend las den Hilferuf, fuhr zu ihr und veranlasste eine Verlegung ins KH. Dort erfolgte eine Vaginalgeburt mit Interventionen. (Art der Interventionen und Geburtsverletzungen nicht bekannt.)
- Erstgebärende, mit Erschöpfung nach Wehenmarathon, veranlasste selbstbestimmt Verlegung ins KH. Dort erfolgte eine Vaginalgeburt mit Interventionen. (Art der Interventionen und Geburtsverletzungen nicht bekannt.)
- Erstgebärende, mit Erschöpfung nach insgesamt 39 Stunden Wehenarbeit, davon 33 Stunden mit Wehen im 3-Minuten-Takt, entschied selbstbestimmt die Verlegung ins KH, dort Vaginalgeburt mit PDA. (Geburtsverletzungen nicht bekannt.)
- Erstgebärende, mit Erschöpfung, 4 Tage nach Blasensprung und Kind in Seitlicher Hinterhauptslage (Left Occiput transverse, LOT) leitete selbstbestimmt die Verlegung ins KH ein. Dort erfolgte mit Wehentropf, Rückenlage und Anleitung zum Powerpressen eine Vaginalgeburt.
- Zweitgebärende, Verlegung ins KH, dort Vaginalgeburt mit Interventionen. (Grund der Verlegung, die Art der Interventionen und Verletzungen nicht bekannt.)
- Drittgebärende, mit Zustand nach 2 Kaiserschnitten und 6 Fehlgeburten, stellte bei sich selbst Erschöpfung, Schmerzen und Angst fest. Mit dem Gedanken, dass etwas nicht stimmt, bat sie ihren Mann den RTW zu rufen. Im KH dann Zwang zur Rückenlage und Kristellern mit dem Ergebnis einer Vaginalgeburt mit Geburtsverletzungen (Dammschürfung, Scheidenriss und Labienriss), welche mit 32 Stichen genäht werden mussten.
- Drittgebärende kontaktierte 9 Stunden nach einem hohem Fruchtblasen-Riss die Nachsorgehebamme, welche rät, ins KH zu gehen. Dort erfolgte eine Eipol-Lösung und drei Stunden später eine Vaginalgeburt.
- Drittgebärende, mit Zustand nach zwei Kaiserschnitten, versuchte Alleingeburt. Unter der Geburt entwickelte sie Angst vor einer Ruptur, fühlte sich „verkopft“ und kannte das Gefühl von Wehen nicht. Nach selbstbestimmter Verlegung ins KH hatte sie bereits Presswehen. Da ihr die Kraft zum Pressen fehlte wurde das Kind mit der Zange geholt.
- Viertgebärende, von Beruf selbst Hebamme, fielen die extrem schmerzhaften Wehen und nach zwei Stunden die kindlichen Herztöne auf. Sie rief ihre Hausgeburtshebamme hinzu. Im weiteren Verlauf bekam sie Fieber. Nach Verlegung ins KH wurde das Kind mit PDA vaginal geboren. Anschließend verblieben Mutter und Kind sieben Tage stationär und erhielten wegen einer Infektion Antibiotika.
- Fünftgebärende, mit Erschöpfung, stellte fest, dass ihr Kind nicht ins Becken kam und veranlasste selbstbestimmt die Verlegung ins KH. Dort erfolgte eine Vaginalgeburt mit Interventionen. (Art der Interventionen und Geburtsverletzungen nicht bekannt.)
Gründe für den Abbruch und weiterer Verlauf im Krankenhaus mit anschließendem Kaiserschnitt (8):
- Erstgebärende, mit Beckenschiefstand, stellte nach 21 Stunden Geburtsarbeit Erschöpfung fest und veranlasste selbstbestimmt eine Verlegung ins KH. Nach insgesamt 42 Stunden Geburtsarbeit der Mutter kommt es zu einem Kaiserschnitt in Vollnarkose.
- Erstgebärende, mit HELLP-Syndrom, veranlasste aufgrund dieser Diagnose und eines Geburtsstillstands selbstbestimmt die Verlegung ins KH, wo die Geburt mittels Kaiserschnitt beendet wurde.
- Erstgebärende nahm nach 18 Stunden Wehenarbeit intuitiv wahr, dass etwas nicht stimmt. Weitere 3 Stunden später veranlasste sie die selbstbestimmte Verlegung ins Krankenhaus. Dort wurde die Diagnose „Zervixdystokie“ gestellt, welche die Wehenstürme auslöste. Es folgte ein Geburtsstillstand. Nach insgesamt 36 Stunden Geburtsarbeit kam das Kind mittels Kaiserschnitt zur Welt. Mögliche Ursache der Zervixdystokie sei vernarbtes Gewebe am Muttermund nach Tragen einer Kupferkette, welche von innen die Gebärmutter perforiert hätte.
- Zweitgebärende, mit Zustand nach Kaiserschnitt, bemerkte Geburtsstillstand in der Eröffnungsphase und dass ihr Kind kam nicht ins Becken kam. Nach selbstbestimmter Verlegung ins KH wurde die Geburt mittels Kaiserschnitt beendet.
- Drittgebärende, mit Zustand nach zwei Kaiserschnitten, versuchte eine Alleingeburt und stellte nach zwei Tagen Wehenarbeit einen Geburtsstillstand fest. Das Kind war bereits fest im Becken, kam jedoch nicht weiter. Nach selbstbestimmter Verlegung ins Krankenhaus wurde die Geburt mittels sekundärem Kaiserschnitt beendet.
- Drittgebärende, mit Zustand nach zwei Kaiserschnitten und Zustand nach Ruptur, versuchte eine Alleingeburt im Beisein von zwei Doulen. Durch Erschöpfung nach 33 Stunden Geburtsarbeit und dem Gefühl, dass das Kind nicht tiefer kommt, erfolgte eine gemeinsame Entscheidung mit den Doulen zu einer Verlegung ins KH, wo die Geburt mit einem Kaiserschnitt beendet wurde. (Kindsmaße: 4840g, 54cm, KU 37, 42.SSW)
- Drittgebärende, mit Zustand nach zwei Kaiserschnitten, versuchte Alleingeburt und tastete selbst, dass sich ihr Muttermund nicht öffnete (wie bei ihren zwei vorherigen Geburten). Bedingt durch die Erschöpfung veranlasste sie selbstbestimmt die Verlegung ins KH mit Zustimmung zum Kaiserschnitt. (Kindsmaße: 3800g, 52cm, KU 36cm, ET+3)
- Fünftgebärende, erkannte die Querlage ihres Kindes nicht als ausweglose Situation. Es erfolgte eine fremdbestimmte Verlegung, welche im Krankenhaus als Not-Kaiserschnitt endete und für das Kind tödlich ausging.
6.7 Verlegungsrate bei Alleingeburten

6.7.1 Verlegungsrate unter der Geburt (subpartal)
Von 802 geplanten und begonnenen Alleingeburten wurden 45 in ihrem Vorhaben als solches abgebrochen, wovon jedoch nur 34 schließlich in ein Krankenhaus verlegt wurden. Die Verlegungsrate während einer geplanten Alleingeburt errechnet sich somit auf 4,24%.
Eine subpartale Verlegungsrate bei ungeplanten Alleingeburten gibt es gemäß ihrer Definition nicht, da die Geburt des Kindes bereits ohne Hebamme/Arzt durch die Mutter allein bewerkstelligt wurde.
6.7.2 Verlegungsrate nach der Geburt (postpartal)
Nachgeburtliche Verlegung bei geplanten Alleingeburten und deren Gründe:
Geplante aber abgebrochene Alleingeburten, welche anschließend mit einer Hebamme als Hausgeburt bewerkstelligt wurden, haben keinerlei Verlegungen ins Krankenhaus erfahren.
Geplante und durchgeführte Alleingeburten weisen eine nachgeburtliche Verlegungsrate von 5,68% auf. Die von den Müttern jeweils angegebenen Gründe für die Inanspruchnahme medizinischer Hilfe in einem Krankenhaus waren 37 mal sie selbst und 13 mal ihr Kind betreffend.


Nachgeburtliche Verlegungsgründe bei ungeplanten Alleingeburten und deren Gründe
Die nachgeburtliche Verlegungsrate bei ungeplanten Alleingeburten, in Abb.10 dargestellt, beträgt 33%, wobei hier im Einzelnen konkrete Angaben fehlen, um zu ergründen ob der Zustand der Mutter oder des Kindes medizinisch behandlungsbedürftig waren oder ob die Verlegung rein routiniert zur allgemeinen Nachsorge stattfand. Die erfassten Gründe der nachgeburtlichen Verlegung waren:
- Vollendung des ursprünglichen Planes einer Geburt im Krankenhaus
- Versorgung eines Dammrisses 3.Grades
- Allgemeine Nachsorge von Mutter und Kind
6.8 Sterblichkeit/Mortalität
6.8.1 Mütterliche Sterblichkeit
Die mütterliche Sterblichkeitsrate bei den erfassten geplanten Alleingeburten beträgt 0%, denn es wurden keine Todesfälle der Mütter im Rahmen des Geburtsgeschehens bekannt.
Ein einzelner mütterlicher Todesfall ergab sich jedoch aus den Recherchen der Presseartikel des Jahres 2017. Hier soll eine Hochschwangere am Abend mit ihrem Transporter in den Wald gefahren sein. Am nächsten Tag wurde die Frau in ihrem Auto tot aufgefunden. Die gerufenen Einsatzkräfte der Polizei entdeckten auf dem Beifahrersitz ein Neugeborenes, welches in eine Decke eingewickelt war und somit überlebte. Über die Presseberichte hinaus gab es keine weiteren Informationen zu diesem Tode. Spekuliert wurde, dass es sich um eine ungeplante Alleingeburt handelte, da die Frau keinerlei Vorbereitungen getroffen hatte. Die Spekulation wurde durch eine Bekannte der toten Mutter bestätigt, welche sich in einer Facebookgruppe zu Wort meldete und davon sprach, dass es sich nicht um eine geplante Alleingeburt gehandelt hätte. Es bleibt weiterhin unklar, warum die Gebärende zu keinem Zeitpunkt zu ihrem Handy griff und Hilfe organisierte. Die Obduktion ergab, dass die 38jährige aufgrund von Komplikationen bei der Geburt im Auto gestorben sei.
Da sich diese Alleingeburten-Erfassung, neben den recherchierbaren Geburtsmeldungen durch die Presse, vorrangig auf Meldungen der Gebärenden stützt, bleibt eine absolute Aussagekraft über die mütterliche Sterblichkeit offen, denn eine tote Mutter kann sich leider nicht mehr zum Geburtsgeschehen äußern. An diesem Punkt war und bin ich darauf angewiesen, die Meldungen von einer eventuell beteiligten Doula, Freundin bzw. Familienangehörigen aufzunehmen.
6.8.2 Kindliche Sterblichkeit
Nach der offiziellen Definition der Säuglingssterblichkeit, wurden in der kumulativen Erfassung der Alleingeburten alle verstorbenen Kinder erfasst, die vor Erreichung des 1. Lebensjahres verstarben.
Hierbei wurden drei Fälle des plötzlichen Kindstod (SIDS) bekannt. Ein Kind verstarb am Folgetag seiner Geburt, ein anderes 7 Tage und ein weiteres 7,5 Monate nach der Geburt.
Innerhalb des Geburtsgeschehens einer geplanten Alleingeburt verstarb ein Kind im Bauch der Mutter. Das in Querlage liegende Kind konnte auf dem vaginalem Wege nicht geboren werden. Es ist unklar, ob sich die Mutter der geburtsunfähigen Lage des Kindes bewusst war. Erst nach Eingreifen einer Bekannten wurde die Verlegung in ein Krankenhaus durchgesetzt und ein Notfall-Kaiserschnitt durchgeführt. Zu diesem Zeitpunkt war das Kind bereits im Mutterleib verstorben.
Einen weiteren kindlichen Todesfall gab es bei einer ungeplanten Alleingeburt. Hier hatten die Eltern eine Hausgeburt mit Hebamme geplant in dem Wissen, dass sich ihr Kind geburtsbereit in Schädellage befände. Sie wurden sowohl vom Geburtszeitpunkt überrascht und befanden sich fern von ihrem Zuhause, als auch von der Beckenendlage ihres Kindes. Nicht vorbereitet auf diese Situation verstarb ihr Kind unter der Geburt. Der hinzugezogene Notarzt stellte den Tod des Kindes fest. Die Eltern wurden zu einer empfindlichen Geldstrafe verurteilt, da sie laut Gericht den Notarzt nicht schnell genug gerufen hätten.
Auf die Gesamtsumme der erfassten Kinder innerhalb dieser kumulativen Studie ergibt sich eine Kindliche Sterblichkeit von 0,57%. Die perinatale Sterblichkeit liegt bei 0,47%.

6.9 Ergebnisse nach der Geburt
6.9.1 Geburtsverletzungen

*Aus 15 erfassten ungeplanten Alleingeburten, entnommen aus Pressemeldungen, erging weder eine Angabe zur Parität der Mutter noch eine Angabe zum Umfang der Geburtsverletzung.
6.9.2 Ausgetragene Schwangerschaftswochen

*davon 2 Kinder nach Alleingeburt in Kinderklinik verlegt
Die ausgetragenen Schwangerschaftswochen wurden in den Fragebogen integriert nachdem ersichtlich wurde, dass mit der ET+3-Regelung die freie Wahl des Geburtsortes weiter eingeschränkt wird. Insgesamt wurden seit diesem Zeitpunkt 273 Datensätze gesammelt aus denen hervorgeht, dass 36,3% der Kinder zwischen SSW 37+0 und 39+6 zur Welt kamen und 29,7% in SSW 40+0 bis 40+6. Mehr als ein Drittel der Kinder kamen auch noch nach ET+3 gesund und ohne Zeitdruck zur Welt. Ihnen blieb somit ein eingeleitetes Zur-Welt-Kommen-Müssen erspart und ihre Mütter schützten sich selbst vor den Konsequenzen einer Geburtseinleitung.
6.9.3 Geburtsgewichte der Kinder
Die drei niedrigsten bekannten Geburtsgewichte der erfassten Kinder betrugen 2210, 2290 und 2450 Gramm.
Die drei höchsten Geburtsgewichte maßen 4950 Gramm, 5000 Gramm und 5050 Gramm.
6.9.4 Geburt der Plazenta und Besonderheiten der Nabelschnur
Wie lange warten Alleingebärende auf die Geburt der Plazenta? 281 Mütter wurden nach vollständig allein durchgeführter Geburt und Nachgeburt zum Zeitpunkt des Ausscheidens befragt.
Knapp fünf Prozent schieden die Plazenta innerhalb der folgenden fünf Minuten aus. In einem Fall gebar eine Mutter ihr Kind komplett in der Nabelschnur umwickelt gleichzeitig mit der Plazenta.
Dass Mütter im Regelfall innerhalb von 30 Minuten nach dem Kind die Plazenta gebären trifft bei Alleingebärenden nur zur Hälfte zu (49%). Auffällig ist, dass sich Alleingebärende offenbar mehr Zeit für die Nachgeburtsphase nehmen, mitunter bis zu einigen Stunden abwarten, kuscheln, sich stärken und Kraft sammeln, um dann bewusst einen Zeitpunkt für die natürliche Geburt der Plazenta zu wählen. Dafür ließen sich 43% der Frauen bis zu drei Stunden Zeit, knapp 8% sogar mehr als 3 Stunden. Zwei Mütter mit sehr späten Plazentaausscheidungen nach 30 bzw. 36 Stunden konnten bei sich selbst eine Lösung der Plazenta innerhalb ihrer Gebärmutter feststellen. Nur für die Geburt dieser benötigten sie noch einmal Kraft, welche sie nach der Kindsgeburt erst einmal sammeln mussten, um sich dann nochmal auf die Geburt der Plazenta zu konzentrieren.

Bei allen intervenierten Plazentageburten wurde zwar die Geburt des Kindes allein durchgeführt, die Nachgeburtsphase jedoch durch eine hinzugerufene Hebamme oder nach Verlegung ins Krankenhaus fachlich begleitet. Zehn Mal war das Nichtkommen der Nachgeburt der mütterliche Verlegungsgrund. Die genannten Interventionen waren die Einnahme von Globulis, angeleitetes Pressen, die Gabe von Oxytocin intramuskulär und manuelle Handgriffe, wie das Ziehen an der Nabelschnur und Druck auf Bauchdecke.
In der Gruppe der abgebrochenen Alleingeburten finden sich darüberhinaus zwei Frauen mit einer Plazentaablöse-Störung. Im Fall der ins Krankenhaus verlegten Geburt wurde eine Not-OP durchgeführt, wohingegen im anderen Fall die hinzugezogene Hausgeburtshebamme durch manuelle Handgriffe nachhalf.
Bei einer weiteren Mutter, mit intuitiv abgebrochenem Alleingeburtsvorhaben, stellte sich nach der Geburt ebenfalls eine Plazentaablöse-Störung heraus. Der hinzugezogenen Hausgeburts-hebamme gelang es die Plazenta manuell zu lösen. Im Nachhinein wurde durch die Mutter eine Anomalie festgestellt. Sie schrieb: „Die Nabelschnur wuchs nicht aus der Mitte der Plazenta, sondern neben der Plazenta aus der Eihaut, so dass sie nur über drei Blutgefäße mit der Plazenta verbunden war.“ Die Mutter hatte zuvor durch Moxen, Watsu, Osteopathie und Gymnastik eine Drehung des Kindes versucht, was jedoch nicht gelang. Die Anomalie könnte ein ausschlaggebender Grund gewesen sein, warum sich das Kind nicht aus der BEL in SL drehen ließ. Das Kind war erfolgreich per Fußlage geboren worden.

Bei 66 Alleingeburten zeigten sich Nabelschnur-Besonderheiten. Alle Kinder wurden trotz Umschlingungen, Umwicklungen und Nabelschnurknoten gesund geboren. Auch das viermalige Ereignis eines Nabelschnur-Abrisses hatte keine nennenswerte Auswirkungen auf das Kind.
Weitere außergewöhnliche Vorkommnisse:
- Rekord der Nabelschnurumschlingung hält eine Mutter mit Präeklampsie, welche ihr Kind aus fünffacher Umschlingung entwicklen durfte.
- Eine Mutter konnte beobachten, wie ihr Neugeborenes, welches noch nicht abgenabelt war, mitpresste, während sie die Plazenta hervor schob.
6.10 Gebärorte

Die Gebärorte wurden nicht über den gesamten Recherche- und Erfassungszeitraum im Detail akribisch kumuliert und weisen daher einen hohen Anteil Zu Hause, nicht näher bezeichneter Räume auf.
Ausschlaggebend für eine intensivere Betrachtung war eine mit 1,1 Millionen Euro finanzierte Studie des Bundesministerium für Bildung und Forschung, welche sich mit der Frage beschäftigte, ob sich die Chance auf eine natürliche Geburt erhöhe, wenn die Bedürfnisse werdender Mütter im Kreißsaal stärker berücksichtigt würden. Es ging dabei um den Versuch, die Gestaltung des Kreißsaals mit Snackbar, Esstisch, Stühlen, Kissen und Matratzen aufzuwerten, um damit ein „heimisches Flair“ für die Schwangere zu generieren. (Meldung BmBF)
Dieser Fragestellung folgend wurden ab Oktober 2018 die tatsächlichen Gebärorte Alleingebärender erfragt, recherchiert und kumuliert. Innerhalb der verfügbaren Fragebögen wurden die Mütter in offener Fragestellung befragt: „Geburtsort: Möchtest Du den Geburtsraum näher benennen? (z.B. Wohnzimmer, Toilette, Auto etc.)“
In der Auswertung der bevorzugten Gebärorte bei bewusst geplanten Alleingeburten häuften sich die Antworten Geburtspool und zwar unabhängig vom Zimmer, in dem er sich befand. Dreimal wurde die Frage mit „Im Geburtspool im Wohnzimmer“ und einmal mit „Geburtspool im Schlafzimmer“ konkretisiert. Der Geburtspool belegt somit Platz 1 der Gebärorte, sehr dicht gefolgt vom Badezimmer auf Platz 2 und weit abgeschlagen auf einem dritten Platz das Wohnzimmer. In allen weiteren genannten Gebärräumen erstreckt sich die Vielfalt der freien Geburtsortwahl vom Arbeitszimmer, Nähzimmer, dem späteren Kinderzimmer, eigens dafür eingerichteten Geburtszimmern bis bin zur Küche. Auch außerhalb von Häusern, nämlich in Jurten, Bau-, Wohn- oder Zirkuswagen, der Kajüte eines Segelbootes oder auf Reise in einem Hotelzimmer fanden Alleingeburten statt. Vierzehn Frauen wählten für ihr Vorhaben einen Platz unter freiem Himmel im Wald oder im Garten.
In der Gruppe der ungeplanten Alleingeburten belegt Platz 1 der Gebärorte das Badezimmer. Platz 2 das Wohnzimmer und traurigerweise Platz 3 das Auto. Insgesamt 33 Kinder wurden in einem Fahrzeug geboren, davon waren 32 bereits auf dem Weg ins Krankenhaus und kamen nicht rechtzeitig an. Eine Frau, die in ihrem Auto gebar, wurde offensichtlich von der Geburt überrascht und verstarb im Rahmen des Geburtsgeschehens. (siehe Punkt 6.8.1 Mütterliche Sterblichkeit)
Der Gebärort Geburtspool nimmt auch bei ungeplant Alleingebärenden mit 22 Nennungen einen großen Raum ein, da es sich um geplante Hausgeburten handelte und der Pool somit zum Einsatz kam.
6.11 Geburtsmedium: Wasser oder „an Land“
Die erfassten Alleingebärenden in ihrer Gesamtheit, sortiert nach dem tatsächlichen Geburtsmedium „im Wasser“ oder „an Land“, zum Zeitpunkt der Austrittsphase, bilden eine deutliche Mehrheit bei der Geburt im Trockenen. Während nur 274 Frauen die Geburt im Wasser vollzogen, ließen sich 504 Frauen „an Land“ nieder.
Der Gesamtanzahl in Abbildung 12 liegen jedoch einige ungeplante Alleingeburten zugrunde, in welcher die Schwangeren in der Eile womöglich gar keine Möglichkeit mehr zwischen Wasser oder Land zu wählen und somit gezwungen waren an Ort und Stelle im Trockenen zu gebären.
Lediglich bei den ursprünglich geplanten Hausgeburten, die sich erst unter der Geburt zu einer Alleingeburt entwickelten, waren die Frauen/Familien mit einer Wassergeburt möglichen Option vorbereitet, wie beispielsweise einem für die Hausgeburt aufgestellten Geburtspool. Somit lässt sich erklären, dass nur 15,1% der ungeplanten Alleingeburten im Wasser, dagegen 84,9% an Land statt fanden.

In der Gruppe der bewusst geplanten und durchgeführten Alleingeburten zeigt sich die Wassergeburt mit einem Anteil von 29,5% und die Landgeburt mit der Mehrheit von 70,5%.
Interessant und besonders erwähnenswert ist jedoch, dass bewusst alleingebärende Frauen ihren Gebärort oft entsprechend ihrer persönlichen Affinität auswählten. In Geburtsberichten geäußerte Aussagen, wie: „Ich liebe Wasser.“ oder „Ich brauche Boden unter den Füßen.“ zeigen, dass sich Wasserfrauen und Bodenständige für ihre Gebärreise jeweils in ihr Element begaben.
6.12 Gebärpositionen in der Austrittsphase
Um zu erfahren, welche Geburtspositionen Gebärende intuitiv einnehmen, wenn kein Geburtshelfer zugegen ist und somit jegliche Anweisung zu einer bestimmten Körperhaltung ausbleibt, wurden 580 geplante und ungeplante Alleingeburten zum Zeitpunkt der Austrittsphase näher betrachtet.

Mit 90,8% bewiesen sich hier die vertikalen Gebärpositionen gegenüber einer diagonalen oder horizontalen als geeigneter. Das Niederkommen auf die Knie wurde mit 42,6% häufigste, der Vierfüßlerstand mit 18,8% zweithäufigste, die Hockposition mit 12,1% die dritthäufigste Variante. Im Stehen fanden 10,5% der Alleingeburten statt. Auf der Toilette oder dem Gebärhocker sitzend empfanden 2,6% der Frauen eine für sie richtige Gebärhaltung.
Wechselnd zwischen mehreren Gebärpositionen innerhalb der Austrittsphase fanden sich 2,2% der Frauen wieder. Die genannten Varianten waren im Einzelnen:
- wechselnd zwischen Hocke, Hocke mit aufgestelltem Bein und Vierfüßlerstand (1)
- stehend und kniend (1)
- kniend und hockend (3)
- sitzend und stehend (4)
- Vierfüßlerstand und Hocke (2)
- stehend und Vierfüßlerstand (2)
Auch asymmetrisch kniend oder hockend mit einem Bein aufgestellt (Fußballerpose) wurden Kinder geboren. Anhängend und nahezu „schwebend“ bezeichnete eine Mutter ihre Gebärposition im Geburtspool, da ihr gesamter Unterkörper keine weitere Kontaktfläche außer dem umgebenden Wasser hatte.
Die diagonalen Gebärpositionen „halb liegend/halb sitzend“ wurden von 4,8 % der Gebärenden eingenommen, welche, im Geburtspool, in der Badewanne und im Auto gebärend, ihren Oberkörper rücklings anlehnten. In anderen Medien wird diese Position auch als „halbe Rückenlage“ bezeichnet.
In der Gruppe der horizontalen Gebärhaltungen zum Zeitpunkt der Austrittsphase fanden sich 4,3% der Frauen wieder, wobei die Seitenlage mit 2,9% noch häufiger eingenommen wurde als die Rückenlage mit 1,4%. Die klassische Rückenlage rückt bei Alleingeburten somit auf den letzten Platz der intuitiven Gebärhaltungen.
7.Fazit
Um die ursprünglich gestellte Frage einer Zunahme von Alleingeburten zu beantworten, lassen die erfassten Alleingeburten der letzten 5 Jahre einen deutlichen Anstieg vermuten. Jedoch kann diese Vermutung nicht abschließend beurteilt werden. Denn die Tatsache, dass es bereits in den Vorjahren, sogar bis ins Jahr 1990 hinein, Frauen gab, die diese Form des Gebärens für sich wählten, lässt darauf schließen, dass es schon immer Alleingeburten gegeben hat. Die erfassten Geburten von 1990 bis 2008 waren durchweg bewusst geplante Hausgeburten ohne Hinzuziehung einer Hebamme, welches durch die jeweiligen Mütter betont wurde.
Der deutsche Begriff „Alleingeburt“ entstand erst im Jahre 2004/2005 durch Österreichs erste bekennende Alleingeburtlerin Dagmar Rehak, welche mit dieser Begrifflichkeit ausdrücken wollte, dass eine Mutter ihr Kind „allein“ aus sich selbst heraus und ohne Hebamme gebären könne. In den einsetzenden Diskussionen in diversen Internetforen formulierten sich später auch die Begriffe „freie Geburt“, abgeleitet aus dem englischen „free birth“, bzw. „unassistierte Geburt“ abgeleitet vom englischen „unassisted childbirth“.
Spätestens mit dem Erscheinen des Buches „Alleingeburt“ von Sarah Schmid (2014, Verlag edition riedenburg) wurde dieser Begriff mehrheitlich für diese Geburtsoption gebraucht. Auch weitere folgende Bücher, z.B. Meisterin der Geburt (2015, Verlag Books on Demand); Vom Glück der natürlichen Geburt (Nadine Wenger, 2015, Verlag Allegria) bedienten sich dieses Begriffes und erreichten eine gewisse kritische Masse, sodass die Alleingeburt heute als Wahloption einer Geburt nicht mehr wegzudenken ist. Diese Form der Geburt wurde auch als eine von 10 möglichen Wegen in „Das Geburtsbuch“ der Autorin Nora Imlau vorgestellt (2016, Beltz Verlag).
Betrachtet man also die erfassten Geburten im Zusammenhang mit dem Erscheinen dieser Bücher, könnte man hier schlussfolgern, dass diese Gebärform endlich einen Namen hatte und Frauen diesen in ihre Kommunikation einbauten.
Was auf jeden Fall festgehalten werden kann, ist ein größeres mediales Interesse am Thema Alleingeburt.
Ebenfalls festgehalten werden kann eine größere Bereitschaft der alleingebärenden Mütter, sich nicht mehr zu verstecken, sondern stattdessen über ihre gewählte Geburtsoption selbstbewusst zu sprechen. Die Bereitschaft zum einen und die Entwicklung gewisser Medien zum anderen, können wir in den vielen aufgelisteten Geburtsberichten auf Websiten, Blogs und Videokanälen erkennen. Darüberhinaus ermöglichen die sozialen Medien, wie Facebook, Twitter und Instagram, ein Verbreiten dieser Geburtsberichte und erlauben außerdem durch das Erstellen von themenspezifischen Gruppen eine sehr gute Vernetzung der Mütter untereinander.
Es liegt der Verdacht nahe, dass sich Mütter vermehrt nach einer anderen Geburtsoption umsehen und auf die Alleingeburt stoßen, nachdem sie a) bereits Erfahrungen einer intervenierten Geburt machen mussten oder b) keine adäquate Hebammenbetreuung finden konnten. Für dieses Umorientieren von der interventionsreichen Geburt in klinischen Einrichtungen hinzu einer interventionsfreien Alleingeburt weisen die ausgewerteten Zahlen hin, denn 85% der Frauen hatten bereits eine oder mehrere Geburtserfahrungen und wären diese zufriedenstellend gewesen, hätten sie womöglich auf eine Wiederholung abgezielt. So könnte man die erfassten Alleingeburten auch als Antwort auf eine praktizierte Geburtshilfe deuten, derer sich manche Frauen nicht mehr hergeben wollen.
Das in kontrovers geführten Diskussionen oftmals genannte Risiko bei einer Alleingeburt konnte in den vorliegenden Zahlen nicht wiedergefunden werden. Denn die Abbruchrate läßt schlussfolgern, dass Gebärende ihre Situation intuitiv und rational gut einschätzen können. Nur in einem einzigen Fall erfolgte eine nötige Verlegung nicht durch die Mutter selbst initiiert, sondern durch eine außenstehende Person. Die darauf folgende Not-Sectio bei Querlage des Kindes, welches nicht mehr lebend geboren werden konnte, ist tragisch. Über die Motivation der Mutter, ihr 5. Kind allein in einem Wohnwagen gebären zu wollen, ist leider nichts bekannt.
Die bei geplanten Alleingeburten ermittelte Abbruchrate von 5,6% mit dem anschließenden Aufsuchen fachkundiger Hilfe; die geburtliche Verlegungsrate mit 4,2% sowie die nachgeburtliche Verlegungsrate von 5,7% zeigen, wie vernünftig Frauen mit ihrem Leben und dem ihnen anvertrauten Leben ihrer Kinder umgehen. Die vorherrschenden Einstellungen der Gebärenden, die Alleingeburt nur dann durch- und weiterzuführen sofern keine Pathologien und Komplikationen auftreten, weisen daraufhin, dass sich Alleingebärende in medizinische Behandlung begeben würden, sofern sie denn nötig erscheint.
Abzüglich der abgebrochenen und teilweise verlegten Alleingeburten verbleiben bei den übrigen 757 Frauen erfolgreiche Geburten mit einer Interventionsfreiheit von 100%. Die Alleingeburt ist demnach eine der sichersten Formen für eine interventionsfreie Geburt. Im Vergleich dazu ermittelte die Gesellschaft für Qualitätssicherung in der außerklinischen Geburtshilfe (QUAG e.V.) eine Interventionsfreiheit von 39% bei hebammengeleiteten Haus- und Geburtshausgeburten. In der klinischen Geburtshilfe ist eine Interventionsfreiheit von lediglich 8% bekannt.
Die bei geplanten und abgebrochenen Alleingeburten notwendig gewordene Kaiserschnittrate liegt mit 1% unter der Rate von hebammengeleiteten außerklinischen Geburten. Diese lag ermittelt durch die QUAG bei 5%. In Kliniken ist deutschlandweit eine Kaiserschnittrate von 32% bekannt.
Auf die Gesamtsumme der erfassten Kinder innerhalb dieser kumulativen Alleingeburtsstudie ergibt sich eine Kindliche Sterblichkeit von 0,57%. Die perinatale Sterblichkeit liegt bei 0,47%. Kritiker der Alleingeburt bzw. Befürworter der Klinikgeburt könnten in zwei aufgetretenen Fällen die Möglichkeit sehen, dass jeweils ein Kind in Querlage und ein Kind in Beckenendlage noch leben könnten, hätten diese rechtzeitig im klinischen Geschehen stattgefunden. In wie weit hier die Begründung des Vorliegens eines schicksalhaften Geschehens erlaubt sein darf, liegt in der subjektiven Betrachtung, denn auch im klinischen und im hebammenbegleiteten außerklinischen Geburtsgeschehens kommt es leider zu kindlichen Todesfällen. Insgesamt ist jedoch die Säuglingssterblichkeit deutschlandweit rückläufig und aktuell auf einem historischen Tiefstand.
Schlussfolgernd scheint eine sehr gut vorbereitete und informierte Alleingeburt bei physiologischen Voraussetzungen also machbar und darüberhinaus eine sichere Option zu sein. Das diskutierte viel höhere Risiko, welches sich Alleingebärende häufig ausgesetzt sehen, kann mit dieser Studie nicht belegt werden.
Dagegen zeigen sich sehr positive Effekte im Rahmen des mütterlichen Outcome. Im geplanten und durchgeführten Alleingeburtsgeschehen blieben 87,6% der Gebärenden komplett verletzungsfrei. Leichte Verletzungen, wie Schürfungen, kleine Labienrisse und Dammrisse ersten Grades (DR 1) durften bei 7,6 % selbst ausheilen. Nur 4,8% der geplant Alleingebärenden zog sich eine nahtbedürftige Geburtsverletzung (Dammriss zweiten oder dritten Grades) zu. Auch im ungeplanten Alleingeburtsgeschehen war das Freisein von Geburtsverletzungen mit 80% sehr hoch. Im Vergleich blieben Gebärende im außerklinischen Setting (Geburtshaus, Hausgeburt) in den Jahren 2018 und 2019 mit 44,1% frei von Geburtsverletzungen. Im klinischen Setting erleiden 8 von 10 Erstgebärenden eine Geburtsverletzung und jede zweite Zweitgebärende. Auch wenn die Datenlage der Alleingeburten noch relativ klein ist, scheinen sich die Zahlen umzukehren, denn hier bleiben 8 von 10 Gebärenden verletzungsfrei.
Das Geheimnis verletzungsfreier Geburten könnte in der aufrechten Gebärposition, dem optimalen hormonellen Zusammenspiel und dem richtigen Austrittstempos des Babys liegen. Immerhin katapultierten die Alleingebärenden die klassische Rückenlage auf den letzten Platz der bevorzugten Gebärpositionen.
Nahezu durchgängig beschrieben Mütter ihre Gebärerfahrungen als „wundervoll“, „berauschend“, „weltenöffnend“, „ekstatisch“ und „beste Entscheidung meines Lebens“. Einige berichteten von schmerzfreien, zum Teil mit lustvollen, orgastischen Gefühlen oder einer der intensivsten Erfahrungen, die sie je machen durften. Sie bezeichneten die Geburt als „spirituelles Erlebnis“ oder sogar „Initiation“ (Einweihung).
***
Druckfähige Version inkl. Quellenverzeichnis als PDF hier:
